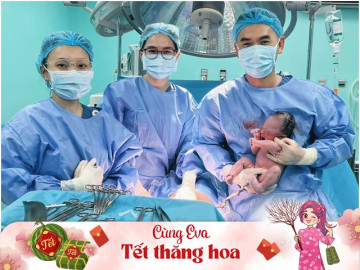
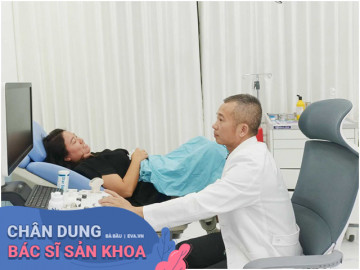
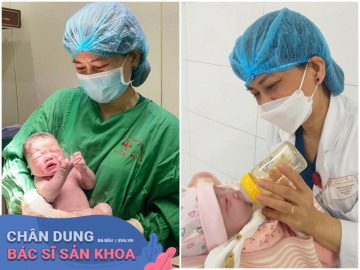
22 năm trong nghề sản phụ khoa, Thạc sĩ, bác sĩ Nguyễn Thị Bích Ngọc đã từng đỡ đẻ liên tiếp cho 2 thế hệ mẹ - con gái và được nhiều cháu...
PGS.TS Lê Hoàng và “cảm xúc ngôn tình” của người làm IVF
Hơn 3 thập kỷ gắn bó với ngành thụ tinh ống nghiệm (IVF), PGS Lê Hoàng gọi tên cảm xúc nghề nghiệp lạ kỳ như thế…
Một ngày đầu thu, TTND.PGS.TS Lê Hoàng sau những bận rộn của công việc mới có thể dành chút thời gian để chia sẻ về một nghề nghiệp giàu cảm xúc.
Một cặp vợ chồng người Nhật dắt bé trai 3 tuổi quay lại Việt Nam tìm đến bác sĩ Lê Hoàng để cảm ơn đầy bất ngờ. Lúc khác đang đi công tác, lại có ai đó bế bé gái đôi mắt to tròn long lanh mà nói rằng sau 15 năm, cô ấy mới dám cất tiếng nói trong các cuộc thảo luận gia đình vì… biết đẻ. “Nhờ có họ mà tôi theo đuổi lý tưởng một cách say mê và hạnh phúc”, PGS Lê Hoàng nói.
Nhiều bệnh nhân nói cuộc đời họ sang trang sau khi gặp bác sĩ Lê Hoàng, nhưng vị bác sĩ đáng kính mỉm cười chính ông mới là người phải nói lời cảm ơn...

|
TTND.PGS.TS.BS Lê Hoàng được xem là chuyên gia đầu ngành về điều trị vô sinh hiếm muộn, thành thạo nhiều kỹ thuật chẩn đoán và điều trị tiên tiến trên thế giới. Hơn 3 thập kỷ kinh nghiệm trong ngành Sản Phụ khoa, đặc biệt chuyên ngành Hỗ trợ sinh sản điều trị vô sinh hiếm muộn, nguyên PGĐ Bệnh viện Phụ sản TW. Ông đã mang lại hạnh phúc vô bờ bến, thỏa giấc mơ bình dị và vĩ đại được làm cha, làm mẹ cho hàng chục ngàn cặp vợ chồng hiếm muộn. |
IVF Việt Nam đi sau 20 năm nhưng đã bắt kịp thế giới
Cách đây 20-30 năm, tỷ lệ vô sinh là 6% dân số. 10 năm trước, con số này đã tăng lên 8%. Hiện tại, tình trạng vô sinh có xu hướng gia tăng và trẻ hóa. Việt Nam hiện có hơn 1 triệu cặp vợ chồng vô sinh. Điều trị vô sinh hiếm muộn trở thành một “ngành hot”.
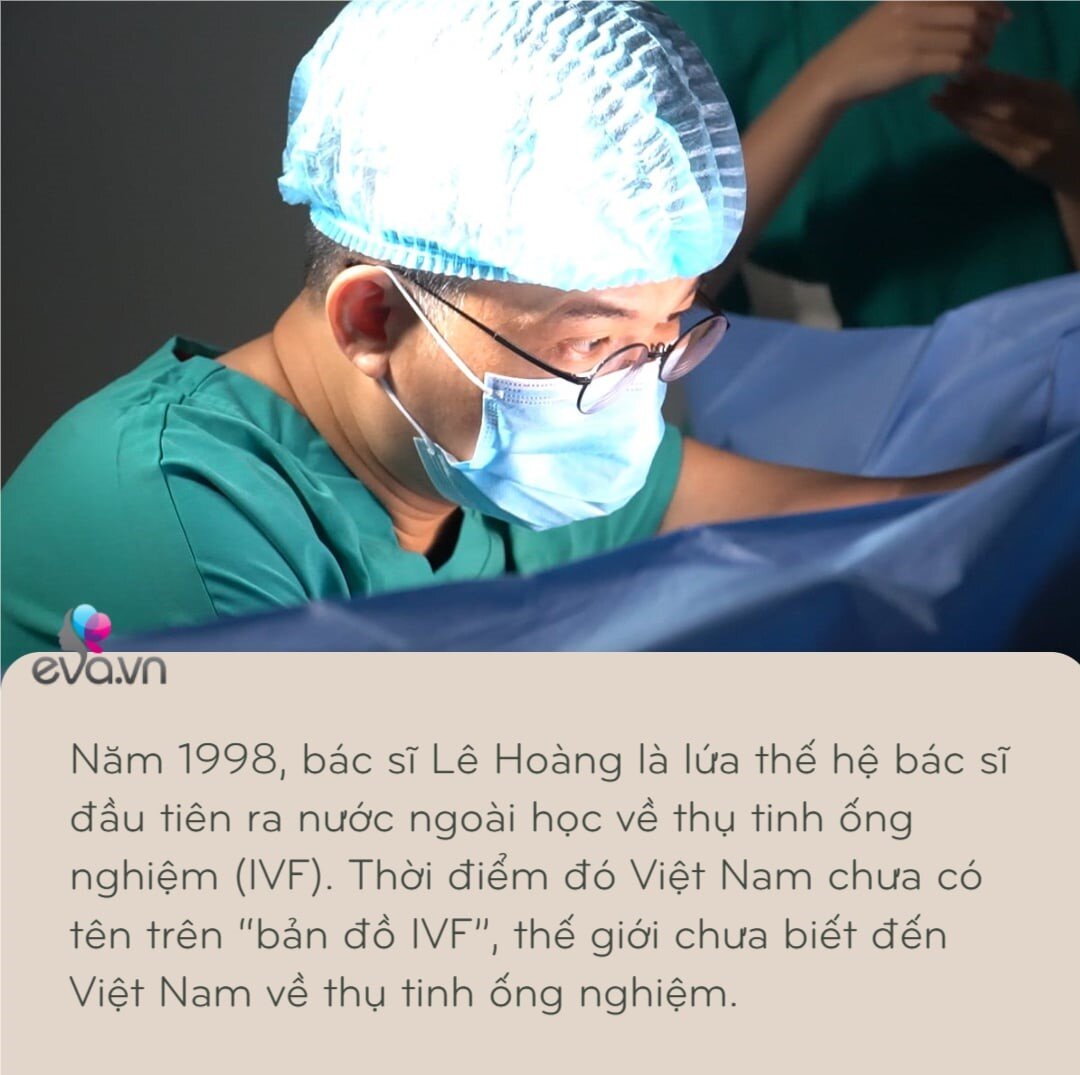
Năm 1998, bác sĩ Lê Hoàng là lứa thế hệ bác sĩ đầu tiên ra nước ngoài học về thụ tinh ống nghiệm (IVF). Thời điểm đó Việt Nam chưa có tên trên “bản đồ IVF”, thế giới chưa biết đến Việt Nam về thụ tinh ống nghiệm. Tuy nhiên, hiện tại IVF ở Việt Nam lại là một trong những ngành phát triển nhanh, bắt kịp thế giới và là niềm tự hào của đội ngũ bác sĩ Hỗ trợ sinh sản.
Đến bây giờ, IVF thế giới có công nghệ gì thì Việt Nam cũng hội tụ đủ, ví dụ phân tích gen, phương pháp kỹ thuật chữa bệnh khó như thất bại làm tổ liên tiếp, đánh giá phôi bằng trí tuệ nhân tạo, đông tinh ít, micro-TESE… Nhiều trường hợp Việt kiều, người nước ngoài tới Việt Nam đề điều trị vô sinh hiếm muộn vì chi phí rẻ, tỷ lệ thành công cao.
Ở Việt Nam, giá nhân công rẻ nên chi phí cũng rẻ hơn nhiều so với các nước tiên tiến. Chi phí làm IVF ở Mỹ tốn khoảng 30-40 ngàn đô (730 triệu - gần 1 tỷ đồng), còn ở Việt Nam chỉ có 5 ngàn đô (khoảng 120 triệu đồng). Chính vì vậy, hiện có nhiều bệnh nhân Hà Lan, Séc, các quốc gia Đông u cũ, Nga, Mỹ, Nhật, Australia, New Zealand… về Việt Nam điều trị.
Muốn điều trị vô sinh phải có tầm nhìn sản khoa
PGS Lê Hoàng nhấn mạnh điều trị vô sinh phải có tầm nhìn sản khoa. Ông nói: “Bác sĩ chữa vô sinh hiếm muộn không phải chỉ giúp người bệnh có thai là xong, phần còn lại để bác sĩ Sản chịu trách nhiệm”.
Vô sinh từ những yếu tố nào? Phác đồ nào để có được phôi chất lượng? Nguyên nhân nào khiến chuyển phôi thất bại? Có thai rồi thì cần làm thế nào để mang thai an toàn? Đa thai gây nguy cơ tiền sản giật, nhau tiền đạo, đái tháo đường thai kỳ… như thế nào? Cần phải hiểu để tư vấn bệnh nhân cho đúng và toàn diện.
PGS Lê Hoàng nói: “Điều trị vô sinh hiếm muộn cần đảm bảo điều trị đúng mức, tỷ lệ thành công cao nhưng không gây biến chứng, như cách thế giới gọi là “làm một lần đủ cho tất cả”. Nghĩa là luôn phải có chiến lược và cách tính toán an toàn”.
Có nhiều người đến khám hiếm muộn mang tâm lý nóng vội, muốn bác sĩ ngay lập tức cung cấp thuốc hay có “chỉ định mạnh”. Trong khi đó, điều trị vô sinh tiên tiến là người bệnh phải có được trải nghiệm nhẹ nhàng nhưng hiệu quả cao nhất.

Dùng nhiều thuốc không phải là giải pháp, mà phải là dùng đúng, dùng đủ. Xu hướng thế giới đang “làm nhẹ” cho bệnh nhân, giảm thiểu thuốc để đảm bảo an toàn, nâng cao chất lượng cuộc sống cho người bệnh, giúp họ có sức khỏe để nuôi dạy con sau này.
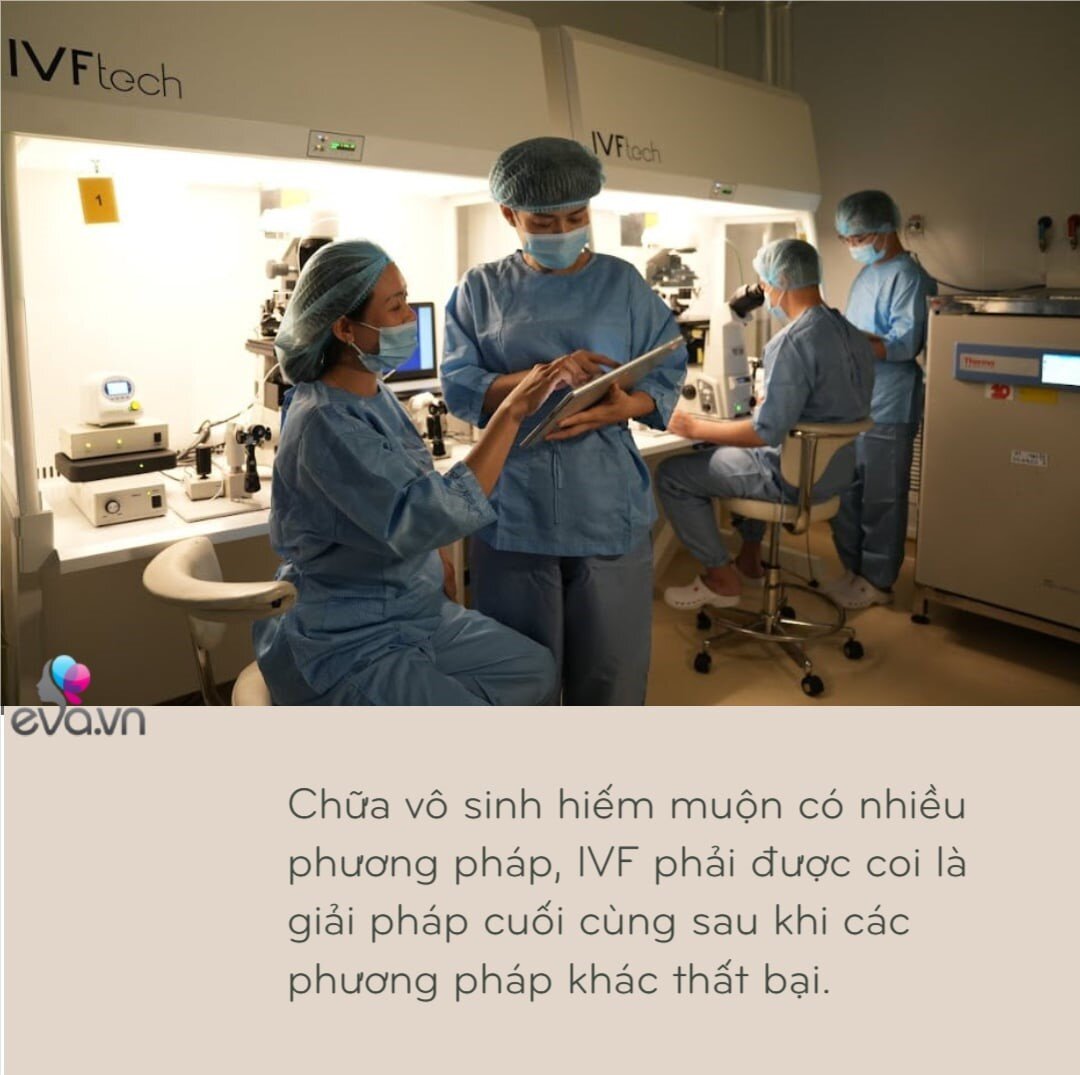
Chữa vô sinh hiếm muộn có nhiều phương pháp, IVF phải được coi là giải pháp cuối cùng sau khi các phương pháp khác thất bại.
Trong cuộc đời làm bác sĩ IVF ông gặp không ít trường hợp nhiều bệnh nhân do khát vọng làm mẹ quá lớn mà họ bất chấp cả tính mạng mà dù đang bị u tuyến thượng thận, ung thư tử cung, ung thư vú… vẫn mong muốn được làm hỗ trợ sinh sản ngay lập tức.
Ông kể: “Có bệnh nhân ung thư vú nằng nặc đòi có con, dù tôi giải thích nhưng người bệnh vẫn không nghe. Mẫu tử là điều thiêng liêng, nhưng tôi cho rằng làm mẹ trong trường hợp phải hy sinh mạng sống là việc không nên làm. Điều đó không tốt cho cả người mẹ và đứa trẻ. Chính vì vậy, tôi tư vấn người bệnh trữ noãn trước và yêu cầu phải chữa ung thư để đảm bảo việc làm mẹ của họ được an toàn”.
Bác sĩ Hoàng cũng kể trường hợp một bệnh nhân 37 tuổi, hiếm muộn 8 năm, thụ tinh ống nghiệm chuyển 2 phôi đậu cả hai. Bác sĩ khuyên giữ một thai nhưng chị nhất định giữ tất cả. Tuần thứ 16, thai phụ ra huyết âm đạo ồ ạt, huyết áp tụt nhanh, tình trạng nguy cấp vì mất nhiều máu. Gia đình phải lựa chọn chấm dứt thai kỳ để cầm máu, bảo tồn tử cung và tính mạng cho người mẹ. Ông nói với bệnh nhân và đồng nghiệp của mình thế này: “Có một đứa con khỏe mạnh ẵm về nhà, còn hơn nhiều thai trong bụng”.
Nhiều chị em truyền miệng, rồi mách nhau mua thuốc nguồn gốc không uy tín để điều trị vô sinh, dẫn đến tiền mất, tật mạng.

Người bệnh cần kiên trì theo bác sĩ, chứ không phải ai nói gì, mách gì cũng nghe. Có người nghe kinh nghiệm truyền miệng mà đặt que trong tử cung để thông, kết quả tử cung bị nhiễm khuẩn phải cắt bỏ và vĩnh viễn mất đi cơ hội làm mẹ.
Có người lại cật lực ăn sầu riêng để cải thiện độ dày niêm mạc khi hiệu quả chưa được kiểm chứng. Có người thai đôi lại liên tục uống nước dừa để nhiều ối gây tiểu đường thai kỳ.
Tìm hiểu trên không gian mạng là cần thiết nhưng phải biết chọn lọc. Bác sĩ Lê Hoàng nói: “Người có chuyên môn là bác sĩ, họ chịu trách nhiệm với đơn thuốc, với phác đồ điều trị cho bệnh nhân; cư dân mạng thì không”.
Tỷ lệ kết hôn muộn khiến việc điều trị vô sinh khó khăn hơn
Một nữ tiến sĩ cấp bậc trưởng phòng đi khám vô sinh và tâm sự với bác sĩ Lê Hoàng thế này: “Em cố gắng học xong tiến sĩ rồi lo cuộc sống riêng giờ đến lúc định sinh con thì đã 43 mà khó khăn quá. Em giờ sẵn sàng đổi địa vị, chức tước, bằng tiến sĩ lấy một đứa con”.
Nhiều phụ nữ đến tuổi mãn kinh tìm tới trung tâm làm thụ tinh trong ống nghiệm thì đã quá muộn để có con chính chủ,. Họ chỉ còn cách xin noãn, nhưng gia đình lại không muốn vì không cùng huyết thống.
Mặc dù ở Trung tâm của PGS Lê Hoàng đã điều trị thành công cho người mẹ 53 tuổi. Nhưng thực tế, phụ nữ lớn tuổi dự trữ buồng trứng giảm, tỷ lệ đậu thai và giữ thai cũng như việc sinh đẻ đều khó khăn.
Khi sự tự lập của người phụ nữ ngày càng lớn, họ muốn khẳng định sự tự chủ, quyền bình đẳng. Tuổi xây dựng gia đình cao cũng kèm theo nhiều nguy cơ bệnh lý, dự trữ buồng trứng suy giảm. Càng tự lực thì áp lực xã hội càng gia tăng và người phụ nữ nghĩ đến chuyện có con muộn hơn.
“Quyết định lập gia đình và có con ở thời thời điểm nào là quyền của phụ nữ. Nhưng tuổi kết hôn tăng, tuổi sinh đẻ tăng gây bất lợi cho việc mang thai và sinh con. Vì vậy, dù là nam hay nữ vẫn cần hiểu về sức khỏe sinh sản để có kế hoạch sinh con khỏe mạnh và an toàn”, bác sĩ Lê Hoàng chia sẻ.
Theo ông sức khỏe sinh sản hiểu đúng không chỉ là việc khám phụ khoa mà còn là khám sức khỏe tiền hôn nhân, thử máu, kiểm tra hệ thống nội tiết, vận động, chế độ dinh dưỡng…

Người bệnh nếu phát hiện mình có gen bệnh như bệnh tan máu hay các loại bệnh về di truyền khác cần có hướng xử lý phù hợp. Nếu dự trữ buồng trứng thấp hơn bình thường, tinh trùng yếu… thì cần có kế hoạch trữ noãn, trữ tinh trùng, bảo tồn khả năng sinh sản, hoặc sinh con sớm.
Dù còn nhiều vấn đề đau đáu, nhưng bác sĩ Lê Hoàng vẫn cho rằng nghề nghiệp đã cho ông niềm hạnh phúc chân thực khi mang những “em bé ống nghiệm” tới thế giới này. Nụ cười của trẻ thơ là những giọt nước mắt hạnh phúc của những người vô sinh hiếm muộn, đó là hình ảnh gia đình hạnh phúc đủ đầy nhất.
Tin liên quan
Làm sao để giúp trẻ phòng bệnh giao mùa tốt nhất, khi trẻ mắc bệnh có nên cho uống sữa để tăng đề kháng không?
Khi thời tiết giao mùa, để trẻ không mắc bệnh thì việc tăng đề kháng cho trẻ là vô cùng quan trọng, nhưng cần phải thực hiện đồng bộ bằng...
Tài trợ | Sức Khỏe Giao Mùa
Nhiều người cho rằng khâu cổ tử cung không khó, mọi bác sĩ sản có thể nhớ được cách khâu nhưng khâu cổ tử cung tốt lại đòi hỏi một người có...
“Theo tôi, cái khó nhất của một bác sĩ hiếm muộn chính là đạo đức nghề nghiệp. Với tôi nó khó gấp nghìn lần so với việc điều trị. Tôi phải...
Tin bài cùng chủ đề Chân dung bác sĩ sản khoa
Tết là dịp của sum vầy, của những bữa cơm ấm cúng và những câu chúc an lành, nhưng tại Bệnh viện Phụ sản Trung ương, mùng 2 Tết lại là một ngày đặc biệt - ngày những thiên thần bé nhỏ cất...